L’immunité est évaluée grâce aux tests sérologiques qui détectent la présence d’anticorps dans le sang. Sauf que ces derniers sont loin d’être parfaits et passent à côté d’une bonne partie des cas, ce qui suggère que la population touchée par la Covid-19 serait en réalité bien plus importante qu’estimé.
au sommaire
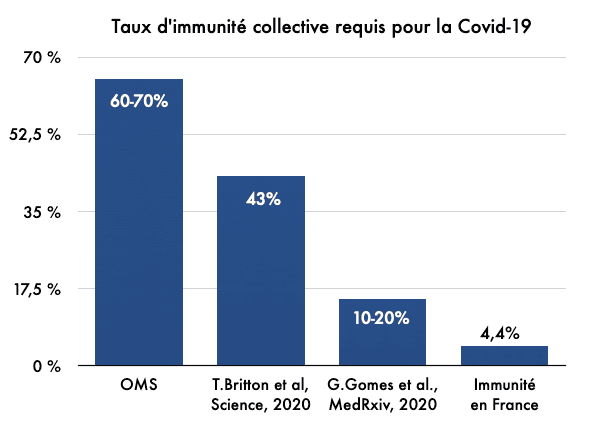
Le taux d'immunité collective, seuil requis à partir duquel un sujet infecté introduit dans une population ne transmet plus le pathogène car il rencontre trop de sujets protégés, est évalué entre 60 % et 70 % selon les estimations de l'Organisation mondiale de la santéOrganisation mondiale de la santé. Bien que ce seuil soit lui-même sujet à controverse (voir ci-dessous), on est loin d'y être parvenu. En France, il n'existe aucune étude récente, mais la première vaguevague aurait touché 4,4 % de la population en moyenne et jusqu'à 10 % dans certaines régions, note le Conseil Scientifique dans un avis publié le 27 juillet.
Des tests sérologiques imparfaits
Ce taux d'immunité est calculé sur la base des tests sérologiquestests sérologiques, qui sont loin de refléter l'immunité réelle, plaident trois experts dans un éditorial paru le 3 septembre dans le British Medical Journal (BMJ). « Les études séroépidémiologiques sous-estiment la véritable séroprévalence du SRAS-CoV-2 pour plusieurs raisons », écrivent les auteurs. Premièrement, les tests ne seraient pas suffisamment sensibles. « Sur les 24 tests de diagnostic sérologique que la FDA a initialement autorisés pour une utilisation en urgence, six ne prennent en compte que le nucléocapside, y compris les tests à haut débitdébit largement utilisés. » Or, des données récentes suggèrent que la glycoprotéineglycoprotéine de « pointe » offre une détection supérieure à celle du nucléocapside (l'enveloppe du virusvirus). En d'autres termes, les « pointes » qui se promènent dans le sang librement et qui sont le signe d'un contact avec le virus ne sont pas correctement détectées.
À la recherche des anticorps invisibles
Deuxième problème : la plupart des tests sérologiques ne détectent que les anticorpsanticorps de type IgG et IgM, les principaux composants circulant dans le sang. Or, les IgA jouent aussi un rôle primordial dans la réponse immunitaireréponse immunitaire, avancent Gill Dipender et ses collègues dans le BMJ. Problème : les IgA sont principalement présents dans les muqueusesmuqueuses des voies respiratoires et ne sont donc pas pris en compte. Plusieurs études ont pourtant détecté des anticorps IgA spécifiques au CoV-2 du SRAS dans divers échantillons biologiques, y compris le sérumsérum, la salivesalive et le lait maternellait maternel. Un test mené au Luxembourg a montré que 11 % des personnes possédaient des anticorps IgA parmi l'échantillon contre à peine 1,9 % pour les IgG. Une autre étude autrichienne combinant IgA et IgG donne une séropositivitéséropositivité de 42,4 %, bien supérieure à celle que l’on observe dans la plupart des autres clusters où l'on se base sur les IgG seuls.
Immunité cachée
Enfin, on observe des variations considérables dans la réponse immunitaire selon les individus. Ceux atteints de formes graves ou symptomatiques développent, par exemple, très peu d'anticorps. Des chercheurs britanniques avaient même publié en juin un article montrant qu'entre 2 % et 8 % des patients infectés ne développent jamais d'anticorps. Pour autant, ces personnes seraient protégées par une autre forme d'immunité, reposant notamment sur les lymphocyteslymphocytes TT. Plusieurs autres études suggèrent une possible immunité croisée avec d'autres coronaviruscoronavirus du rhume.
“Il y a des zones à New York et à Londres qui ont déjà atteint une immunité substantielle”
Bref, tout cela suggère que l'on pourrait déjà avoir atteint une forme d'immunité collective dans certains endroits. « Je suis tout à fait prêt à croire qu'il y a des zones à New York et à Londres qui ont déjà atteint une immunité substantielle », juge Bill Hanage, un épidémiologiste de l'école de santé publique T.H. Chan de Harvard dans le New York Times. À Bombay, en Inde, des tests indiquent une prévalenceprévalence sérologique de 51 % à 58 % dans les quartiers défavorisés, contre 11 % à 17 % dans le reste de la ville. En France, alors que le virus circule à nouveau activement dans certaines régions depuis plusieurs semaines, le seuil d'immunité collective n'est peut-être pas non plus très loin.
Coronavirus: une immunité collective de 20% suffirait à stopper l’épidémie
Article de Céline DeluzarcheCéline Deluzarche publié le 18/07/2020
Le seuil de personnes infectées pour enrayer l'épidémieépidémie de Covid-19Covid-19 serait beaucoup plus bas qu'estimé jusqu'ici, en raison notamment d'une immunité croiséeimmunité croisée et de la susceptibilité à être infecté hautement variable selon les individus. Le nombre de facteurs est toutefois tellement important que les modèles épidémiologiques donnent des résultats radicalement différents.
Voilà encore un débat au sujet du Covid-19 loin d'être tranché. Un nouvelle étude publiée par quatre chercheurs de l'Université d'Oxford sur le site medRxiv (donc non relue) affirme que le seuil nécessaire pour atteindre l'immunité collective serait de 20% seulement. «Il est communément admis que le seuil d'immunité requis pour prévenir une résurgence du Sars-CoV-2Sars-CoV-2 est supérieur à 50%, quel que soit le contexte épidémiologique. Nous démontrons ici que ce seuil peut être considérablement réduit si une fraction de la population est inapte à transmettre le virus en raison d'une résistancerésistance innée ou d'une protection croisée contre l'exposition aux coronavirus saisonniers», écrivent les auteurs. Plusieurs études suggèrent en effet la possibilité d'une immunité croisée entre le Sars-CoV-2 et d'autres virus courants, tels que les autres coronavirus saisonniers ou le rhume commun.
Le saviez-vous ?
Généralement, l’immunité de groupe est calculée pour estimer le seuil de vaccination nécessaire pour éviter la propagation d’une maladie. Cela part du principe que l’immunité est uniforme au sein de la population, puisqu’elle est conférée par le vaccin (ce que l’on appelle modèle homogène). On sait par exemple que le taux de vaccination requis pour la rougeole est de 95%. Pour un virus sans vaccin et circulant librement, l’immunité est à l’inverse hautement variable : les chances d’être infecté dépendent par exemple de l’âge, des comorbidités, ou d’une résistance innée naturelle (par exemple une faible expression de l’enzyme de conversion ACE2 qui permet l’entrée du virus dans les cellules).
L’effet papillon : comment de faibles variations aboutissent à un grand écart entre les chiffres
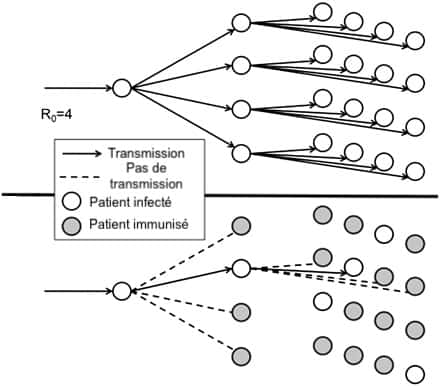
Or, de très faibles différences dans les données de départ des modèles aboutissent à des chiffres radicalement différents. Selon la proportion de personnes résistantes, le R0 [nombre des personnes infectées en moyenne par un malade] dans la population non immunisée et le degré de mélange entre les groupes résistants et non résistants, on aboutit à des seuils d'immunité collective radicalement différents. Pour un R0 = 2, les deux modèles analysés par les chercheurs donnent ainsi un seuil allant de 0% à 50% !
“«Un taux d’immunité collective «naturelle» de 20% semble se confirmer dans de nombreux cas»”
«Avec les mêmes chiffres de départ, dans une population hétérogène, la propagation diminue de plus en plus en plus car les personnes les plus susceptibles d’être infectées deviennent immunisées», décrit Gabriela Gomes, professeur de mathématique et statistique à l'Université de Strathclyde (Royaume-Uni) dans The Atlantic. La chercheuse (non impliquée dans l'étude d'Oxford) a elle-même évalué le taux d'immunité collective à 20% en se basant sur les données de différents pays européens. «Un taux d'immunité collective «naturelle» de 20% semble se confirmer dans de nombreux cas, comme le suggèrent des données sur les bateaux de croisière, à Stockholm ou à Londres», avancent également les épidémiologistes Paul Franks et Joacim Rocklöv dans un article de The Conversation.

Fin juin, une précédente étude parue dans la revue Science était parvenue à un seuil d’immunité collective de 43% pour un R0 de 2,5. Les chercheurs expliquaient alors cette réduction du seuil [par rapport à celui de 60% communément admis dans le modèle homogène] par les interactions sociales entre individus. «Les personnes les plus actives socialement sont plus susceptibles d'être infectées et plus susceptibles d'infecter elles-mêmes d'autres personnes lorsqu'elles sont touchées. Par conséquent, le niveau d'immunité de groupe est plus faible lorsque l'immunité est causée par la propagation de la maladie que lorsque l'immunité provient de la vaccinationvaccination», explique l'auteur principal de l'étude Frank Ball.
Une deuxième vague beaucoup moins virulente ?
«Nos résultats expliquent le degré important de variation régionale observé dans la séroprévalence et les décès», soulignent les chercheurs d'Oxford, qui estiment que cela pourrait «sensiblement atténuer une deuxième vague potentielle». D'autres chercheurs sont nettement moins optimistes. Une étude de l’Institut Pasteur parue début juillet et portant sur des enfants âgés de 0 à 18 ans remet an cause le principe même d'immunité croisée. «L'infection par les coronavirus saisonniers n'offre pas une protection significative contre l'infection par le virus SARS-CoV-2», tranche Marc Eloit, principal auteur de l'étude. Seul un vaccin pourra assurer une immunité collective certaine. On espère le voir arriver bientôt.
Immunité collective : les habitants de Stockholm protégés d'ici mai ?
Article de Céline Deluzarche publié le 29/04/2020
La capitale suédoise serait en passe d'atteindre l'immunité collective contre le coronavirus du Covid-19, celle qui permet de stopper naturellement la propagation de l'épidémie. La Suède est l'un des rares pays au monde à avoir opté pour cette stratégie, jugée trop risquée par de nombreux épidémiologistes. Confiner ou laisser circuler le virus : qui aura eu raison à la fin ?
« Nous atteindrons l’immunité collective à Stockholm d'ici le mois prochain », a garanti le 26 avril l'ambassadeur de Suède aux États-Unis, Karin Ulrika Olofsdotter, à la radio américaine NPR. Selon la diplomate, 30 % des habitants de la capitale auraient déjà été infectés par le coronavirus du Covid-19 et ce taux devrait continuer à augmenter pour obtenir une immunité collective capable de stopper naturellement la propagation du virus.
Contrairement à la plupart des pays européens et dans le monde, la Suède a choisi de ne pas confiner ses habitants, les écoles, restaurants et centres commerciaux restant ouverts. Le gouvernement a toutefois préconisé le respect de la distanciation sociale et interdit les rassemblements de plus de 50 personnes.
Avec près de 20.000 cas et 2.355 morts, la Suède fait pourtant partie des mauvais élèves parmi les pays nordiques. La Finlande et la Norvège enregistrent respectivement 199 et 206 décès pour une population seulement deux fois inférieure. Mais le pays reste loin devant l'Italie ou la France, qui comptent plus de 20.000 décès dus au Covid-19 et où des mesures très strictes de confinement sont en vigueur depuis près de deux mois.
« Nous avons atteint un plateau [de nouveaux cas] autour de Stockholm, où nous constatons déjà l'effet de l'immunité collective, et la situation est stable dans le reste du pays », a assuré Anders Tegnell, épidémiologiste en chef de l'Agence suédoise de la santé publique à la chaîne CNBC. De fait, la très grande majorité des cas sont enregistrés à Stockholm et autour de Göteborg, les deux grandes villes du pays, le reste étant pratiquement vierge.
À peine 6 % de personnes infectées en France
Cet optimisme tranche avec de nombreuses études épidémiologiques. Selon une étude de l'Institut Pasteur, à peine 6 % des Français devraient avoir été infectés par le SARS-CoV-2 d'ici le 11 mai. À New York, épicentreépicentre de l'épidémie de Covid-19 aux États-Unis, le taux atteindrait 14 %. Même dans des lieux confinés comme le paquebot de croisière Diamond Princess, seulement 19 % des passagers et de l'équipage ont été touchés. Bien loin des 60 % requis pour une immunité collective efficace.
Ce taux fait d'ailleurs lui-même l'objet de vifs débats au sein de la communauté scientifique, certains l'estimant à 50 ou 80 %. Pour les oreillonsoreillons par exemple, on estime que le taux de vaccination doit être égal à 92 % pour que le virus arrête de circuler. Il dépend en réalité de la contagiosité du virus, calculé par le nombre de personnes infectées par un seul malade (taux de reproduction, noté R0).
Surtout, de nombreux doutes ont émergé ces dernières semaines sur la fameuse immunité acquise par les individus une fois infectés par le coronavirus. Plusieurs cas possibles de ré-infection ont été enregistrés chez des patients, et on n'est pas sûr de la duréedurée de protection des anticorps, ni même de leur efficacité. « Certaines personnes développent une très bonne réponse immunitaire en produisant beaucoup d'anticorps capables de neutraliser efficacement le SARS-CoV-2, et d'autres pas », indique ainsi Hugo Mouquet, responsable du laboratoire d'Immunologie humorale (Inserm/Institut Pasteur).
Confinement vs immunité collective, quelle stratégie pour enrayer l’épidémie ?
Alors, faut-il attendre patiemment de passer le cap des 60 % de malades ou confiner pour enrayer la propagation du virus, quitte à relancer une deuxième vague après le déconfinement ? L'exemple de la Suède nous le dira, sachant que la stratégie de l'immunité collective ne peut fonctionner que dans des pays ayant un système hospitalier capable de supporter un grand nombre de malades qui vont développer des formes graves du Covid-19. La Suède peut en revanche se targuer d'avoir limité un désastre économique aux répercussions encore inconnues, comme vont le vivre l'Italie ou la France.