au sommaire
Les lymphocytes T constituent une population particulière de globules blancs qui naissent dans le thymus. Indispensables à la réponse immunitaire, leur destruction par le VIH explique pourquoi le Sida devient mortel. Ainsi, en les créant en de multiples exemplaires, on pourrait aider l'organisme à combattre certaines maladies... y compris le Sida, puisque d'autres chercheurs japonais étudient également cette piste. © NIAID, Wikipédia, DP
- Tout savoir sur le traitement du cancer

L'idée d'utiliser le système immunitaire pour combattre les tumeurs n'a rien de nouveau. La preuve : la méthode est déjà appliquée contre certaines formes de la maladie, comme dans le cancer du rein. Cependant, l'immunothérapie reste marginale, car elle se heurte à des limites techniques.
Dans la pratique, les chercheurs prélèvent chez les patients des populations de lymphocytes T (LT), des cellules de l'immunité, capables de reconnaître spécifiquement les cellules tumorales. Ils les font croître avant de les réinjecter en quantités plus importantes pour mieux faire reculer la maladie. Du fait d'un faible nombre de LT récoltés au départ et de leur courte duréedurée de vie, les traitements peinent à être pleinement efficaces. Mais la situation pourrait évoluer dans le bon sens : des scientifiques japonais du Riken Research Center for Allergy and Immunology viennent d'ouvrir une voie prometteuse dans l'amélioration des immunothérapies. Même s'il est encore beaucoup trop tôt pour crier victoire.
Du lymphocyte au lymphocyte en passant par les CSPi
Qu'ont-ils fait de révolutionnaire ? La première étape a consisté à récupérer des lymphocytes TT cytotoxiquescytotoxiques reconnaissant spécifiquement l'antigèneantigène MART-1 porté par des cellules de mélanome (cancer de la peaucancer de la peau). Ces LT, adultes, ont été ramenés à un état juvénile par l'exposition à des facteurs de transcriptiontranscription, ceux-là même utilisés en 2006 par Shinya Yamanaka, et qui lui ont valu le prix Nobel de médecine 2012.
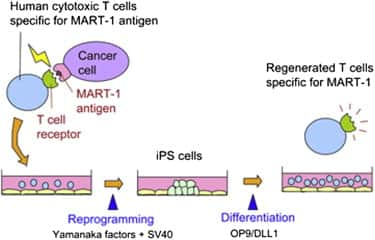
Ce schéma reprend les différentes étapes clés de la différenciation cellulaire dans cette expérience. Les lymphocytes T cytotoxiques spécifiques à MART-1 (Human cytotoxic T cells specific for MART-1 antigen) présentent un récepteur (T cell receptor) particulier schématisé en vert. Après reprogrammation en CSPi (iPS cells), croissance puis différenciation, les nouveaux lymphocytes T présentent toujours le même récepteur. © Kawamoto et al., Cell Stem Cell
Ainsi, les chercheurs disposaient d'une population de cellules souches pluripotentes induites (CSPiCSPi), c'est-à-dire des cellules que l'on peut faire croître en massemasse et dont on peut diriger la maturation. Sous l'influence de facteurs cellulaires, ces CSPi ont été transformées une nouvelle fois en lymphocytes T.
La question était de savoir si ce nouveau lot, après transformation, exprimait toujours à sa surface le récepteur à l'antigène MART-1, celui-là même qui lui permet de reconnaître puis d'éliminer les cellules de mélanome. Comme démontré dans la revue Cell Stem Cell, plus de 98 % de ces LT résultants présentent toujours le récepteur spécifique et produisent l'interféroninterféron gamma, une moléculemolécule anticancer.
Un traitement contre le cancer… dans un futur lointain
Voilà l'occasion de produire en masse des cellules de l'immunité dirigées contre les cellules cancéreuses et de contourner les problèmes actuels de l'immunothérapie en créant des lymphocytes en très grand nombre et en leur conférant une durée de vie plus importante.
Mais l'espoir est à tempérer. Les scientifiques nippons ignorent encore si leurs nouvelles cellules peuvent effectivement détruire les tumeurs tout en épargnant les tissus sains, afin de développer une thérapie ciblée. Si l'avenir le montre, ils se disent optimistes et pensent pouvoir utiliser un tel traitement dans un futur pas si lointain.
Pourtant, il reste de nombreuses étapes à valider avant d'en arriver là. D'une part, la question de la faisabilité d'un tel traitement à grande échelle à des coûts abordables se pose. Il est un peu tôt pour en parler. Ensuite, si les CSPi représentent probablement l'avenir de la médecine, leur impact sur la santé n'est pas encore bien défini. Il faut donc établir la balance bénéfices/risques de telles cellules au préalable avant de les autoriser chez l'être humain. De nombreux écueils à surmonter avant de bénéficier un jour de ces lymphocytes issus de CSPi.