au sommaire

Cette mouche Tsé-tsé, ou glossine, dotée d'une trompe piqueuse, transmet à l'homme ou à l'animal, en Afrique sub-saharienne, des agents pathogènes appelés trypanosomes. Elle est le vecteur de la maladie du sommeil. © Dukhan, Michel - IRD
Trois pays subissent actuellement en situation endémiqueendémique pour la maladie du sommeil (trypanosomiase humaine africaine, ou THA) : le Soudan, la république démocratique du Congo (RDC) et l'Angola. Ailleurs en Afrique, la situation est moins grave mais dans de nombreux pays, il s'agit d'un problème de santé publique important.
La THA est due à l'inoculation d'un protozoaire flagellé (un trypanosome) par une mouche tsé-tsé (la glossine) qui vit aussi bien parmi la végétation au bord des cours d'eau et des lacs que dans les vastes étendues de savane arbustive. On distingue trois espèceespèce de glossines. Glossina palpalis et Glossina tachinoides transmettent Trypanosoma brucei gambiense (T. b. gambiense), responsable de la THA dans sa forme chronique (un sujet peut être infecté pendant des mois ou voire des années sans présenter le moindre symptôme de la maladie qui, une fois déclarée, est toujours mortelle). Glossina morsitans transmet T. brucei rhodesiense, la forme aiguë d'évolution rapide qui aboutit à une issue fatale en quelques semaines ou quelques mois seulement.
Peu de médicaments, d'une efficacité relative et parfois toxiques
Très peu de médicaments présentent une réelle efficacité contre la THA. En revanche, les effets secondaires sont importants et peuvent entraîner la mort. Cette situation ne s'est pratiquement pas modifiée depuis 40 ans.
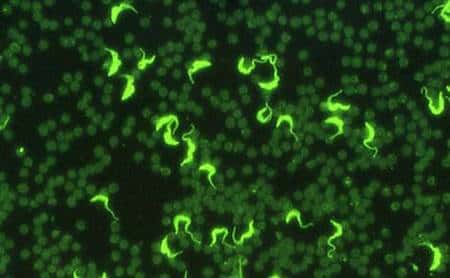
Résultat d'un test positif en immunofluorescence indirecte. Les trypanosomes (souche entretenue en laboratoire) sont ici rendus fluorescents. © Gérard Duvallet
Une moléculemolécule initialement développée au début des années 1980 dans le cadre de la recherche anticancéreuse, l'Eflornithine (DFMO, Ornidyl de son nom commercial) s'est révélée efficace à plusieurs stades de l'infection par T. b. gambiense, mais inactive sur T. b. rhodesiense. De plus, la résistancerésistance du parasiteparasite est en augmentation et le traitement exige 56 injections intraveineuses en deux semaines.
En conséquence, 70% des patients en 2007 étaient encore soignés au Mélarsoprol (Mel B, ou Arsobal), un produit qui associe un dérivé organique de l'arsenicarsenic, l'oxyde de melarsen, à un chélateur de métauxmétaux lourds, le BAL (British Anti-Lewisite ou dimercaprol). Cette drogue montre son efficacité contre les deux formes de trypanosomes, mais elle entraîne de 2 à 12% de mortalité par encéphalopathie.
Depuis 2004, l'institut de Médecine tropicale d'Anvers (IMT) en république démocratique du Congo ainsi que Médecins sans Frontières (MSF) ont entrepris un travail préliminaire d'évaluation des associations médicamenteuses possibles, comprenant le Mélarsoprol, l'Eflornithine ainsi que le Nifurtimox (dénommé Lampit par Bayer). Ce dernier est un 5-nitrofurane commercialisé dans les années 1960 pour le traitement de la trypanosomiase américainetrypanosomiase américaine ou maladie de Chagas, mais dont le taux d'efficacité était peu connu en Afrique en l'absence d'autorisation de mise sur le marchéautorisation de mise sur le marché sur ce continent.
Premiers essais encourageants
Après de premiers essais semblant démontrer l'efficacité d'une bithérapiebithérapie Eflornithine / Nifurtimox, une étude a été entreprise sur 280 patients atteints de THA, sous la coordination médicale d'Epicentre (groupe MSF), les équipes de l'ITS (Institut Tropical Suisse) et du PNLTHA (programme national de lutte contre la THA) en RDC. Son objectif était de comparer le traitement standard de 14 jours d'Eflornithine en monothérapie à un schéma d'administration simplifié d'Eflornithine sur 7 jours combiné à 10 jours de Nifurtimox.
Les résultats viennent d'être présentés à la 57e réunion annuelleannuelle de la société américaine de médecine tropicale et d'hygiène (ASTMH) qui vient de se tenir à la Nouvelle-Orléans, et feront l'objet d'une publication début 2009.
Réalisé sur 18 mois, l'essai cliniqueessai clinique a démontré une efficacité au moins équivalente à celle du Mélarsoprol ou de l'Eflornithine administrés seuls, avec beaucoup moins d'effets secondaires. Le nouveau traitement est en outre plus facile d'utilisation que l'Eflornithine en monothérapie, et réduit la toxicitétoxicité du Mélarsoprol administré seul.
« Il s'agit d'un pas en avant extrêmement important, insiste Peter Hotez, spécialiste en maladies tropicales au centre médical de l'université George Washington. L'administration de cette bithérapie entraînera une réduction de l'utilisation du Mélarsoprol ainsi qu'une diminution de la résistance du protozoaire au traitement ».